氟喹诺酮类抗菌药物以其抗菌谱广、杀菌快速、口服生物利用度高、组织渗透性强、消除半衰期长、不产生交叉耐药等优点,在成人多种感染性疾病防治中得到了广泛的应用[1,2]。
但由于该类药物可引起幼年动物关节和软骨损伤,其在儿童应用中受限[3,4]。大多数氟喹诺酮类药品说明书都规定:不宜用于、避免用于或禁用于 18 岁以下的儿童、妊娠及哺乳期妇女。
对于 18 岁以下的儿童能否使用氟喹诺酮类药物,临床学者之间也存在很大争议。
2017 年 12 月 19 日,广东省药学会发布了最新版《氟喹诺酮类抗菌药物在儿童应用中的专家共识》,介绍氟喹诺酮类药物在儿童的药代动力学特点及安全性问题,为儿童使用喹诺酮类药物提供参考。现将要点归纳如下:
氟喹诺酮类的不良反应
氟喹诺酮类抗菌药物最常见的不良反应是胃肠道反应,中枢神经系统反应、皮肤过敏、光敏反应和肝酶升高也常出现。对于儿童患者,软骨毒性、肌腱炎、肌腱断裂等不良反应需重点关注[3,12]。
氟喹诺酮类药物会引起动物关节(特别是负重关节)、软骨病变,表现为急性关节炎(关节肿、活动受限)。但该类药物在多项人类临床试验中致软骨、关节损伤的结果并不完全一致。对于氟喹诺酮药物在儿科的临床应用,目前临床上也存在着两种不同的意见。
反对氟喹诺酮类药物用于儿童:
《中华人民共和国药典(第二部)临床用药须知》阐明氟喹诺酮药物应避免用于 18 岁以下的未成年人[23];
《抗菌药物临床应用指导原则(2015版)》中关于氟喹诺酮药物的阐述为:18岁以下未成年患者、妊娠期及哺乳期妇女应避免使用本类药物[24];
大多药品说明书规定氟喹诺酮类抗菌药物不宜用于、避免用于或禁用于18岁以下的小儿及青少年。
儿童不应完全禁用氟喹诺酮类药物:
1996 年中华儿科杂志就「关于喹诺酮类药物在儿童的应用」问题,征询了国内一些权威儿科专家的意见,专家意见都认为儿童不禁用喹诺酮类药物,但要严格掌握适应证,并注意观察药物的毒副作用[25];
《诸福棠实用儿科学》认为:对儿童不应禁用氟喹诺酮类药物,使用剂量不应超过 10~15 mg/(kg·d),疗程不要超过 7 天[26];
《马丁代尔大药典》阐明:对于儿童和青少年不应绝对禁止应用氟喹诺酮类药物,在权衡利弊的情况下,儿童和青少年可以使用氟喹诺酮类药物[27];
世界卫生组织《儿童基本药物清单》中包括了可用于儿童结核病治疗的氧氟沙星和左氧氟沙星、及治疗儿童志贺菌感染的环丙沙星。
氟喹诺酮药物在儿童中的应用
虽然对于儿童能否使用氟喹诺酮类药物,临床至今未有统一的共识,但是在特殊病情下,仍有说明书或指南提及儿童可使用氟喹诺酮类药物治疗。
1. 全身用氟喹诺酮类抗菌药物在儿童中的应用
(1)已被批准的适应证
氟喹诺酮类药物已被中国食品药品监督管理局(CFDA)、美国食品药品监督管理局(FDA)及欧洲药品管理局(EMA)批准的适应证如下:
① 吸入性炭疽(暴露后)
左氧氟沙星:≥6 个月儿科患者吸入性炭疽(暴露后);
环丙沙星:出生后~17 岁的患儿及成人吸入性炭疽(暴露后);
对于疑似或确诊暴露炭疽芽孢杆菌孢子后必须尽快开始药物的治疗。
美国免疫实践咨询委员会(ACIP)推荐尽早给予炭疽吸附疫苗,同时推荐环丙沙星(或多西环素)作为吸入性炭疽(暴露后)的一线预防用药,左氧氟沙星作为二线预防用药(不能耐受环丙沙星或对环丙沙星耐药)[30]。仅在获益大于风险时,才能使用左氧氟沙星长期治疗。
对于接触过雾化的炭疽孢子的 <18 岁的儿童依然推荐服用环丙沙星或多西环素。当分离的炭疽杆菌对阿莫西林的最低抑制浓度(MIC)≤0.125 µg /mL 时,阿莫西林也可作为一线用药的替代药物。
如果确认患者暴露后应尽快实施抗菌药物治疗,服药疗程不少于 60 天。若同时给予炭疽疫苗,抗菌药物应持续服用到第三剂疫苗结束后的第 14 天。
② 严重和复杂的尿路感染、复杂性肾盂肾炎
FDA 和 EMA 批准环丙沙星用于治疗 1~17 岁儿童的复杂性肾盂肾炎、严重和复杂的尿路感染,但并不是一线用药。
指南认为氟喹诺酮不推荐用于经验性治疗急性非复杂性膀胱炎,但可作为不能耐受标准治疗、多药耐药时的替代治疗药物[31]。
③ 鼠疫
FDA 批准左氧氟沙星用于 ≥ 6 个月儿童及成人鼠疫的治疗,批准环丙沙星用于从出生至17 岁患儿及成人的鼠疫治疗。一旦怀疑有鼠疫,应立即开始静脉治疗,病情改善后可改口服。
美国国家疾病控制与预防中心(CDC)推荐氟喹诺酮类药物(左氧氟沙星、环丙沙星)作为儿童治疗鼠疫的一线治疗药物[32],治疗时间为 10~14 天或烧退 2 天后。
④ 铜绿假单胞菌引起的囊性纤维性变体支气管肺感染
环丙沙星被 EMA 批准用于治疗因铜绿假单胞菌引起的囊性纤维性变体支气管肺感染的患儿。对于囊性纤维化患儿的铜绿假单胞菌感染常用治疗方案有雾化多粘菌素或妥布霉素+口服环丙沙星。但目前没有证据表明联用口服环丙沙星会对治疗带来额外的获益。
美国囊性纤维化基金会 2014 年《囊性肺纤维化指南》中推荐雾化吸入抗菌药物用于治疗铜绿假单胞菌引起的囊性纤维性变体支气管肺感染,如吸入妥布霉素(300mg,bid)28d [34]。虽然雾化妥布霉素对于铜绿假单胞菌感染的初始治疗是有效的,但并非所有患者都治疗成功。因此许多临床专家都推荐加用其他抗菌药物用于慢性感染患者、耐药患者。
(2)未被批准的适应证
① 发热伴中性粒细胞减少
临床对于发热伴中性粒细胞减少的儿童患者,不常规使用氟喹诺酮类药物预防感染,但对于高风险患者,如接受异基因造血干细胞移植或者急性白血病诱导治疗期可酌情考虑使用氟喹诺酮类药进行预防[35]。延长预防使用的时间可能会增加细菌耐药风险[38]。
② 社区获得性肺炎
2011 年儿科感染病学会(PIDS)和美国感染病学会(IDSA)联合制定的首个美国婴儿及>3 个月儿童的社区获得性肺炎(CAP)处理指南推荐[39]:对于住院患儿,若同时考虑非典型病原菌(肺炎支原体和肺炎衣原体)感染时,经验性用药推荐加用阿奇霉素,替代药物可选择克拉霉素、红霉素和多西环素(>8 岁儿童)。对于骨骼发育成熟的青少年或者不能耐受大环内酯类的 ≥6 个月的儿童也可选左氧氟沙星作为替代药物。
考虑肺炎链球菌感染的患者,若患儿有严重过敏史(包括速发型过敏史),治疗可选择氟喹诺酮类(如左氧氟沙星)、利奈唑胺、克林霉素(如敏感)。
氟喹诺酮类药物不常规用于治疗儿童的流感嗜血杆菌感染,除非患儿对所有口服的 ß 内酰胺类药物有严重的过敏反应。
③ 急性中耳炎(复发和/或耐药)
只有对于反复发作和/或多药耐药的急性中耳炎患儿,应经儿科专家、抗感染专家、检验科专家等的综合评估,在有细菌培养及药敏结果支持等条件下,才可谨慎使用左氧氟沙星和利奈唑胺[41]。
④ 胃肠道感染(伤寒、沙门氏菌、志贺菌感染,细菌性痢疾)
我国 2009 年发表的《儿童腹泻病诊治治疗原则的专家共识》中未提及具体抗菌药物的种类[42]。《欧洲儿童急性胃肠炎处理循证指南(2014 年版)》主要推荐阿奇霉素和头孢曲松钠,环丙沙星可作为无其他药物可选择时的替代药物[43,44]。
马家明等[45]的实验统计结果表明,儿童感染性腹泻常见病原菌对氟喹诺酮类的耐药率高,但是革兰阴性菌对于对哌拉西林/他唑巴坦敏感性较高,对亚胺培南的敏感率高达 100%。因此对于胃肠道感染患者抗菌药物的使用应结合细菌药敏结果,儿童优选敏感性高、安全性高的抗菌药物。
⑤ 急性细菌性鼻窦炎
美国传染病学会(IDSA)推荐既往出现青霉素 I 型超敏反应、或初始经验治疗效果不佳/存在耐药的严重感染儿童,选择左氧氟沙星作为替代阿莫西林克拉维酸的二线药物[46]。
儿童或青少年应在没有其他安全、有效的可替代药物选择的情况下谨慎使用氟喹诺酮类药物。
⑥ 布鲁杆菌病
2012 年《布鲁氏菌病诊疗指南(试行)》表明对布鲁氏菌病急性期的治疗,儿童推荐使用利福平联合复方新诺明治疗,8 岁以上儿童及成人急性期的一线治疗药物多西环素合用利福平或链霉素,不能使用一线药物或效果不佳的病例可酌情选用利福平+氟喹诺酮类,对于难治性病例可一线药物+氟喹诺酮药物 [47]。
⑦ 耐药结核病
根据 2014 年 WHO 制定的国家结核病规划指南—儿童结核病管理(第 2 版)。
单耐药结核病:
如果治疗前已知或怀疑对异烟肼单耐药,或患儿所在地区异烟肼耐药率高,若患者的病变范围比较广泛,建议加用一种氟喹诺酮类药物,同时延长治疗时间至 9 个月以上;
对利福平单耐药者建议给予异烟肼、乙胺丁醇和一种氟喹诺酮类药物治疗 12~18 个月,并且至少在治疗起始的 2 个月加用吡嗪酰胺。
耐多药结核病:
对怀疑为耐多药结核病的儿童应进行经验性治疗,但适宜的疗程尚不明确。
建议对于确诊或怀疑耐多药结核分枝杆菌所引起的肺结核、结核性脑膜炎患儿,可以采用氟喹诺酮类药物治疗,左氧氟沙星和莫西沙星优于氧氟沙星[48,49]。
2. 局部用氟喹诺酮类抗菌药物在儿童中的应用
目前为止没有证据显示氟喹诺酮类药物的局部使用(滴眼/滴耳)会对关节有任何不良的影响。氟喹诺酮类药物的局部使用主要用于治疗结膜炎、角膜溃疡、以及中/外耳炎。
(1)结膜炎
CFDA 批准左氧氟沙星滴眼液、环丙沙星滴眼液、氧氟沙星滴眼液用于治疗敏感菌所致的结膜炎等,但未限定儿童的使用年龄。
FDA 批准 0.5% 的左氧氟沙星滴眼液用于治疗 ≥6 岁儿童及成人的细菌性结膜炎。
EMA 批准 0.5%的左氧氟沙星滴眼液用于治疗 ≥1 岁儿童及成人由敏感菌引起的外眼部感染(如结膜炎等)。
FDA 和 EMA 批准 0.3% 的环丙沙星滴眼液用于治疗所有年龄患者的细菌性结膜炎,批准0.3%氧氟沙星滴眼液用于治疗≥1岁儿童及成人的细菌性结膜炎。
FDA批准 0.5% 莫西沙星滴眼液(Vigamox(R))用于治疗所有年龄患者的细菌性结膜炎,批准 0.5% 莫西沙星滴眼液(Moxeza(TM))用于治疗 ≥4 个月儿童及成人的细菌性结膜炎。
(2)角膜溃疡
CFDA 批准环丙沙星滴眼液、氧氟沙星滴眼液用于治疗敏感菌所致的角膜溃疡,但未限定儿童的使用年龄。
FDA 分别批准 1.5% 的左氧氟沙星、0.3% 氧氟沙星滴眼液用于治疗 ≥6 岁儿童、≥1 岁儿童及成人的角膜溃疡。
FDA 和 EMA 批准 0.3% 环丙沙星滴眼液用于治疗所有年龄患者的角膜溃疡。
(3)中耳炎、外耳炎
CFDA 批准环丙沙星滴耳液、氧氟沙星滴耳液用于治疗中耳炎、外耳炎,但未限定儿童的使用年龄。
FDA 批准 0.3% 环丙沙星滴耳液用于治疗 ≥6 个月患儿及成人的中耳炎、外耳炎,批准 0.2% 环丙沙星滴眼液用于治疗 ≥1 岁儿童及成人的急性外耳炎。
FDA 批准 0.3% 氧氟沙星滴耳液用于治疗 ≥1 岁儿童及成人的急性中耳炎,治疗 ≥6 个月儿童及成人的急性外耳炎,治疗 ≥12 岁儿童及成人的慢性化脓性中耳炎。
表1. 儿童使用氟喹诺酮药物的剂量及疗程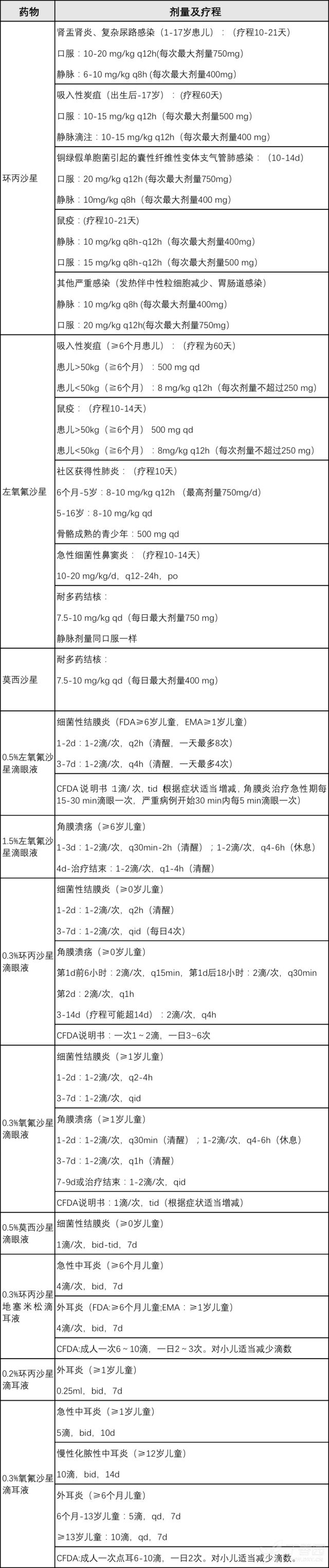
氟喹诺酮类药物的耐药机制及现状
随着氟喹诺酮类药物的广泛应用,其耐药问题也日益突出,但成人与儿童耐药性具有一定的差异性。由于氟喹诺酮类药物限制在儿童中使用,儿童患者氟喹诺酮的耐药率要低于成人。
统计结果显示:对于革兰阴性菌,环丙沙星在儿童的耐药率高,与成人接近;而对于革兰阳性菌,环丙沙星在儿童的耐药率要明显低于成人。
总结
1. 氟喹诺酮类药物不宜常规地用于治疗<18 岁儿童的感染性疾病。
2. 目前临床对于氟喹诺酮类药物在儿童中的使用都比较谨慎,只对危及生命的急症感染推荐作为一线治疗,如鼠疫、吸入性炭疽(暴露后)。
3. 对于已知有其他安全有效药物治疗的感染,仅在其他药物治疗无效(多药耐药)、或者对其他药物严重过敏时才使用。
4. 18 岁以下儿童使用氟喹诺酮类药物必须满足的几个条件:
(1)目前无其他安全有效的治疗药物可用;
(2)药敏试验显示对氟喹诺酮类药物敏感的重症感染患者;
(3)儿童使用氟喹诺酮药物必须请感染学专家、感染科临床药师会诊,在充分权衡利弊后谨慎使用;
(4)对于超说明书用药的情况,应通过医院药事管理与药物治疗学委员会及伦理委员会审批备案,并做好患者及家属的知情同意,以尽可能避免因用药引起的医疗纠纷;
(5)使用氟喹诺酮类药时应谨慎严格控制剂量和时间,避免长期用药,同时密切注意短期可能出现的不良反应(如关节软骨的变化、中枢神经系统影响等),必要时作随访。
参考文献
[1]Albertson TE, Dean NC, El Solh AA,et al. Fluoroquinolones in themanagement of community-acquired pneumonia[J].Int J Clin Pract. 2010, 64(3):378-388.
[2]Hsueh PR, Lau YJ, Ko WC,et al. Consensus statement on the role of fluoroquinolones in themanagement of urinary tract infections [J]. J MicrobiolImmunol Infect. 2011, 44(2):79-82.
[3]Patel K, Goldman JL,Safety concerns surrounding quinolone use in children[J].J Clin Pharmacol. 2016,56(9): 1060-1075.
[4]Yabe K, Satoh H, Ishii Y, et al. Early pathophysiologic feature ofarthropathy in juvenile dogs induced by ofloxacin, a quinolone antimicrobialagent[J]. VetPathol, 2004, 41 (6): 673-681.
[5] Committee onInfectious Diseases. The use of systemic fluoroquinolones[J].Pediatrics. 2006,118(3): 1287-1292.
[6] Hambel B,Hullmann R, Schmidt H, et al.Ciprofloxacin in pediatrics: worldwildclinical experience based on compassionate use-safety report[J],. PediatrInfect Dis J. 1997,16(1): 127–129.
[7]Bacci C,Galli L, de Martino M, et al. Fluoroquinolones in children: update of theliterature [J], J Chemotherapy, 2015,27(5): 257-265.
[8] Goldman JA,Kearns GL, Pharm D. Fluoroquinolone use in paediatrics: focus on safety and place in therapy.2011, 18th Expert Committee on the Selection and Use of EssentialMedicines.1-13.
[9] Gendrel D, Chalumeau M, Moulin F, etal. Fluoroquinolones in paediatrics: a risk for the patient or for thecommunity? [J]. Lancet Infect Dis. 2003, 3(9): 537–546.
[10] Chien S, Wells TG, Blumer JL, et al.Levofloxacin pharmacokinetics in children[J]. JClin Pharmacol. 2005, 45(2): 153–160.
[11] Li F, Nandy P, Chien S, et al. Pharmacometrics-baseddose selection of levofloxacinas a treatment for postexposure inhalational anthrax in children[J]. Antimicrob Agents Chemother. 2010,54(1): 375–379.
[12] 国家食品药品监督管理总局CFDA,总局关于修订全身用氟喹诺酮类药品说明书的公告(2017年第79号),2017年7月5日
[13] Machida M, Kusajima H, Maeda A, et al.A toxicokinetic study of norfloxacin-induced arthropathy in juvenile animals[J]. Toxicol Appl Pharmacol, 1990, 105(3):403-412.
[14] von Keutz E, Rühl-Fehlert C, Drommer W, et al.Effects of ciprofloxacin on joint cartilage in immature dogs immediately afterdosing and after a 5-month treatment-free period[J]. Arch Toxicol. 2004, 78(7):418–424
[15] Sansone JM, Wilsman NJ,Leiferman EM, et al. The effect of fluoroquinolone antibiotics on growing cartilage in the lamb model[J]. J Pediatr Orthop. 2009, 29(2):189–195
[16] US Food and DrugAdministration, Division of Special Pathogen and Immunologic Drug Products.Summary of clinical review of studies submitted in a response to a pediatricwritten
request: ciprofloxacin. Available at: www. fda. gov/ downloads/ drugs/developmentapprov alprocess/ developmentresour ces/ ucm447421. pdf. AccessedJanuary 13, 2016
[17] Noel GJ, Bradley JS, KauffmanRE, et al. Comparative safety profile of levofloxacin in 2523 children with afocus on four specific musculoskeletal disorders[J]. Pediatr Infect Dis J. 2007,26(10): 879–891.
[18] Bradley JS, Kauffman RE, Balis DA, etal. Assessment of musculoskeletaltoxicity 5 years after therapy with levofloxacin[J]. Pediatrics. 2014,134(1):e146–153.
[19] Kaguelidou F, Turner MA, Choonara I, etal. Ciprofloxacin use in neonates: a systematic review of theliterature[J]. Pediatr Infect Dis J. 2011, 30(2):29–37.
[20] 金福,儿童必须规范应用喹诺酮类药[J],药学与临床,2009, 12(6): 796-798.
[21] Chalumeau M, Tonnelier S, D'Athis P,et al. Fluoroquinolone safety in pediatric patients:a prospective, multicenter, comparative cohortstudy in France[J]. Pediatrics. 2003,111(6 Pt 1): e714-9.
[22] Sendzik J, Lode H and Stahlmann R.Quinolone-induced arthropathy: an update focusing on new mechanistic andclinical data[J]. Int J Antimicrob Agents. 2009, 33(3): 194–200
[23] 国家药典委员会,中华人民共和国药典临床用药须知[M],北京:人民卫生出版社,2005. 559
[24] 《抗菌药物临床应用指导原则》修订工作组,抗菌药物临床应用指导原则(2015年版)[M],北京:人民卫生出版社,2015, 57
[25] 中华儿科杂志编辑委员会,关于喹诺酮类药在儿童的应用[J]. 中华儿科杂志,1996,34(05): 358-359.
[26] 胡亚美,江载芳,诸福棠实用儿科学[M],第7版,北京:人民卫生出版社,2010,874-892
[27] James E F,Reynolds. MARTINDALE the extra pharmacopoeia[M],31th. London: Royal Pharmaceutical Society, 2000,129-298
[28] Micromedex (169)[DB/OL]. Truven Health Analytic Inc. 2017[2017-7-11]. http://www.micromedexsolutions.com/home/dispatch
[29] PaediatricFormulary Committee, BNFforChildren2014-2015(BNFC).
[30] Wright JG, Quinn CP, Shadomy S,et al. Useof anthrax vaccine in the United States: recommendations of the AdvisoryCommittee on Immunization Practices (ACIP), 2009[J]. MMWR Recomm Rep, 2010, 59(RR-6):1-30.
[31] Gupta K, Hooton TM, Naber KG, et al.International clinical practice guidelines for the treatment of acuteuncomplicated cystitis and pyelonephritis in women: a 2010 update by theInfectious Diseases Society of America and the European Society forMicrobiology and Infectious Diseases [J]. Clin Infect Dis, 2011,52(5):e103-e120.
[32] Centers for Disease Control andPrevention (CDC): Resources for clinicians - recommendedantibiotic treatment for plague. Centers for Disease Control andPrevention (CDC). Atlanta, GA. 2015. Available from URL:https://www.cdc.g... .As accessed 2017-07-11.
[33] Treggiari MM, Retsch-BogartG, Mayer-HamblettN, et al. Comparative efficacy and safety of4 randomized regimens to treat early Pseudomonasaeruginosa infection in children with cystic fibrosis[J].Arch Pediatr Adolesc Med, 2011, 165(9):847-856.
[34] Mogayzel PJ Jr, Naureckas ET, Robinson KA, et al. Cystic Fibrosis Foundation pulmonaryguideline. pharmacologic approaches to prevention and eradication of initialPseudomonas aeruginosa infection [J].Ann Am ThoracSoc, 2014, 11 (10) :1640-1650.
[35] Freifeld AG, Bow EJ, Sepkowitz KA,Clinical practice guideline for the use of antimicrobialagents in neutropenic patients with cancer: 2010 update bythe infectious diseases society of america[J]. Clin InfectDis. 2011, 52(4):e56-93.
[36] 中华医学会血液学分会,中国医师协会血液科医师分会,中国中性粒细胞缺乏伴发热患者抗菌药物临床应用指南(2016年版)[J],中华血液学杂志,2016,37(5): 353-359
[37] Lehrnbecher T, Robinson P, Fisher B,et al. Guideline for the management of fever and neutropenia in children with cancer andhematopoietic stem-cell transplantation recipients: 2017 update[J]. J Clin Oncol. 2017, 35(18): 2082-2094.
[38] Castagnola E, MoroniC, Bandettini R, et al. Ciproloxacinprophylaxis in children with acute leukemia in an era of increasing antibioticresistance [J]. Pediatr Infect Dis J. 2013, 32(5): 581.
[39]BradleyJS, Byington CL, Shah SS, et al. The management of community-acquired pneumoniain infants and children older than 3 months of age: clinical practiceguidelines by the Pediatric Infectious Diseases Society and the InfectiousDiseases Society of America [J]. Clin Infect Dis, 2011, 53(7): e25-e76.
[40] 中国医师协会儿科医师分会儿童耳鼻咽喉专业委员会. 儿童急性中耳炎诊疗——临床实践指南(2015年制定)[J],中国实用儿科杂志,2016, 31(2): 81-84
[41] LieberthalAS, Carroll AE, Chonmaitree T, et al. The diagnosis and management of acute otitismedia[J]. Pediatrics, 2013, 131(3): e964-e999.
[42] 中华医学会儿科学分会消化学组,中华医学会儿科学分会感染学组,《中华儿科杂志》编辑委员会,儿童腹泻病诊断治疗原则的专家共识,中华儿科杂志,2009, 47(8): 634-636
[43] Guarino A1, Ashkenazi S, Gendrel D,European Society for Pediatric Gastroenterology, Hepatology,and Nutrition/European Society for Pediatric Infectious Diseasesevidence-based guidelines for the management of acute gastroenteritis inchildren in Europe: update 2014[J]. J PediatrGastroenterol Nutr. 2014,59(1):132-52.
[44] 丁翔宇,刘艳辉,冯超等,儿童急性胃肠炎指南的系统评价[J],中国循证医学杂志,2015, 15(8): 892-897
[45] 马家明,都鹏飞,十年间儿童感染性腹泻细菌谱与耐药性变迁分析[J],中华疾病控制杂志,2015, 19(5): 481-487
[46] Chow AW, BenningerMS, Brook I, et al. IDSA clinical practice guideline for acute bacterial rhinosinusitisin children and adults [J]. Clin Infect Dis, 2012,54(8):e72-e112
[47] 中华人民共和国卫生部,布鲁氏菌病诊疗指南(试行)[J],传染病信息,2012, 25(6):323-324
[48] World HealthOrganization. Guidance for national tuberculosis programmes on the managementof tuberculosis in children (second edition). 2014
[49] 焦伟伟,孙琳,肖婧等. 国家结核病规划指南—儿童结核病管理(第2版)[J]. 中国循证儿科杂志,2016,12(1): 65-74
[50] Aldred KJ, Kerns RJ, Osheroff N.Mechanism of quinolone action and resistance[J]. Biochemistry. 2014, 53(10):1565-74.
[51] Jacoby GA, StrahilevitzJ, Hooper DC.Plasmid-mediated quinolone resistance[J]. Microbiol Spectr. 2014, 2(5) . doi:10.1128/microbiolspec.PLAS-0006-2013.
[52] Rose L, Coulter MM, Chan S, et al. The quest for thebest metric of antibiotic use and its correlation with the emergence offluoroquinolone resistance in children[J]. Pediatr Infect Dis J. 2014,33(6):e158–e161.
[53] Raidt L, Idelevich EA, Dübbers A,et al. Increased prevalence and resistance of important pathogens recovered from respiratoryspecimens of cystic fibrosis patients during a decade[J].Pediatr Infect Dis J. 2015, 34(7):700-705.
[54] 李建华、姜晓云、毛惠珍等,成人与儿童下呼吸道感染患者的病原菌分布及耐药性分析[J],中华医院感染学杂志,2015, 25(20): 4610-4612.
